- 日本人の3人に1人は高血圧
- 高血圧の治療でお悩みはございませんか?
- 高血圧でお困りの方、心配な方は当院にご相談ください
- 高血圧の原因
- 高血圧で起こりうる合併症
- 高血圧の検査(血圧測定)
- 高血圧の診断基準
- 高血圧の治療
- 当院の高血圧治療
日本人の3人に1人は高血圧

私達の血圧は、日々の活動や環境の変化(運動、ストレス、寒さなど)によって一時的に上がることがありますが、これを高血圧とは言いません。
高血圧とは、血液が血管内を流れる際の圧力が通常よりも高く、長期間にわたって続く状態を指します。この状態が続くと、血管壁にダメージを与え、動脈硬化を引き起こすリスクが高まります。 日本では、高血圧の患者数は約4,300万人とされており、そのうち約3,100万人(73%)が血圧を目標値(140/90mmHg未満)に管理できていないというのが実情です。また、高血圧であることを認識しながら治療を受けていない人が450万人(11%)、高血圧であることに気づいていない人が1,400万人(33%)いると報告されています。
高血圧の治療でお悩みはございませんか?
- 健康診断で血圧が高いと言われた
- 血圧の薬を飲んでいるが、効果があるのか不安
- 家庭用血圧計で血圧を測ったら高かった
- 血圧が高いと言われたが、特に症状はない
- 血圧を下げる薬を飲みたくない
- 現在、高血圧の治療をしているが自分に合っていないと感じる
当院では循環器内科専門医による、高血圧の治療について注力しております。
上記の項目に少しでも当てはまる方がいらっしゃいましたらお気軽に当院にご相談ください。
高血圧でお困りの方、心配な方は当院にご相談ください
当院には高血圧の治療に対して不安や悩みを抱えていらっしゃる方が多く来院いただきました。
特に治療を行っても、血圧が思うように下がらない時は治療に対する不安が大きくなりがちです。このまま改善しないなら、特に普段の生活にも困っていないし、高血圧の治療をやめてしまおう、という方もいらっしゃるのではないでしょうか。
高血圧は「サイレントキラー」とも呼ばれ、症状がほとんど表れないのが特徴になります。 しかし、症状がないからといって、高血圧を放置すると、突然、脳卒中や心筋梗塞など命に関わる病気になることがあるほか、様々なリスクがありますので注意が必要です。
当院では高血圧で治療をしている様々な方が少しでもお悩みや不安を解消し、患者さん一人一人にあった最適な高血圧治療を提供していきたいと考えております。 「健康診断で引っかかっているが実はまだ医療機関に行けていない」「高血圧かどうか疑わしい」という状態の方から、「高血圧の治療をしているがなかなか良くならない」という方まで幅広く診察対応させていただきますので、どうぞお気軽な気持ちで一度当院にご来院ください。
高血圧の原因
高血圧の背後には、遺伝的要因と生活習慣の影響があります。血圧が持続的に高いと、動脈硬化が促進され、血管が太く固くなり、内部の径が狭まります。これにより血流が阻害され、血液を送り出すために血圧はさらに上昇します。このような悪循環は高血圧の一因とされています。
肥満
脂肪細胞は、血圧を高め、動脈硬化を加速する化学物質を放出します。インスリン抵抗性が生じると、血中のインスリン濃度が増加し、これが交感神経を活性化させて血管を狭める原因となります。内臓脂肪型肥満、すなわちメタボリックシンドロームは、この点で特に危険です。体重が増加すると血液の量も増え、これが心臓に追加の負担をもたらします。
喫煙
タバコに含まれるニコチンは交感神経を活性化し、血圧を上昇させるホルモンの放出を促します。これにより血管が狭まります。また、血液内の活性酸素の量が増加し、これが動脈硬化の進行を加速させる要因となります。
精神的ストレス
ストレスを感じると、交感神経が刺激されて心臓の収縮力が増し、心拍数が上昇します。これにより血液の循環量が増加し、同時に血管が収縮することもあります。
過剰飲酒
定期的な過度の飲酒は血圧を高め、中性脂肪の増加と動脈硬化の進行に寄与します。お酒はリラックス効果があるとして「百薬の長」とも称されますが、過剰な摂取は血圧に悪影響を及ぼします。適量を守ることが重要です。
運動不足
運動不足は血流を阻害し、結果として血圧が高くなる傾向があります。日々の生活で長時間座り続けることが多い方は、高血圧になるリスクが高いと考えられます。
遺伝
高血圧には遺伝的要素が関与しています。実際に、高血圧を持つ両親から生まれた子供の約半数が高血圧になる可能性があるとされています。一方で片方の親が高血圧の場合、その確率は約30%になります。これは特定の「高血圧遺伝子」があるわけではなく、むしろ体質が遺伝すると考えられています。さらに、親子間で似た食生活などの生活習慣も、高血圧のリスクに影響を与えると言われています。
高血圧で起こりうる合併症
血圧は徐々に上昇し、高血圧になりますが、多くの方は自覚症状がないため気づかないことが多いです。しかし、高血圧を放置すると「サイレントキラー」とも呼ばれる重大な健康問題を引き起こすリスクがあります。
特に、脳卒中や心疾患のリスクが高まり、年齢や健康状態にもよりますが、血圧が140/90mmHgを超えた状態が続くと、これらの病気による死亡リスクも増加します。また、高血圧は腎臓に負担をかけ、慢性腎臓病や腎不全の発症リスクを高めます。実際、収縮期血圧が10mmHg上昇すると、腎不全になるリスクが約30%増加すると報告されており、適切な血圧管理が重要です。
動脈硬化
血圧が継続的に高い状態が続くと、動脈壁は徐々に厚みを増し硬化し、血管の内部が狭まることで血流が悪化します。これにより、体の細胞への酸素や栄養の供給が不十分になり、多くの臓器で合併症が発生するリスクが高まります。
狭心症・心筋梗塞
心臓を栄養する冠動脈が狭窄(狭心症)したり、閉塞(心筋梗塞)したりすると、胸部に痛みや圧迫感が生じます。これが急性の状態になると、生命に関わるリスクが非常に高くなります。
心不全
心臓が高血圧に対抗しようとして過度に努力すると、心臓は肥大化し、最終的には機能不全に陥ることがあります。
脳卒中
脳の血管が破裂して出血する(脳出血)、血管が閉塞する(脳梗塞)、または脳を覆う膜の下で血が漏れる(くも膜下出血)ことがあります。命を救うことができたとしても、深刻な後遺症が出る危険性があります。
大動脈瘤
心臓からの血液を全身に送る主要な血管である大動脈に、コレステロールの蓄積による隆起が形成されることがあります。この隆起が裂けてしまうと、重大な出血を引き起こし、生命を脅かす事態に至る可能性があります。
腎臓疾患
腎臓が硬化し縮小する(腎硬化症)ことや、尿中にタンパク質が持続的に現れる(慢性腎臓病)ことにより、腎臓の代謝能力が衰えます。これらの状態が進行すると、最終的に腎臓がその機能を失い、腎不全に至ることがあります。
眼底出血
眼内の微細な血管が閉塞し、出血を起こすことがあります。この状態は視力喪失につながる可能性があるため、注意が必要です。
高血圧の検査(血圧測定)
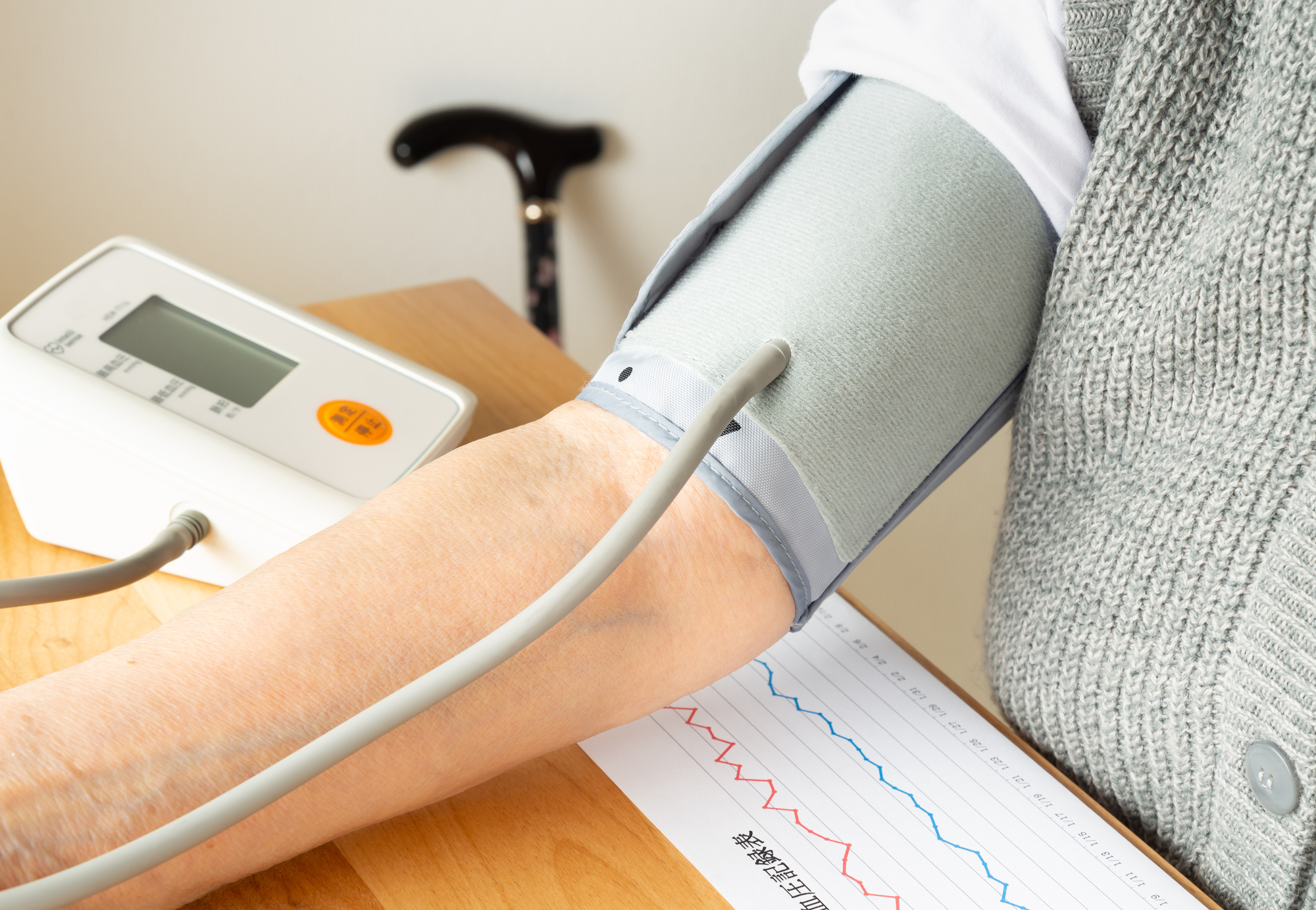
医療施設では自動血圧測定器や医療スタッフによる血圧測定が行われます。高血圧と診断された場合は、ご自宅でも血圧のチェックが推奨されます。特に、早朝にのみ高い血圧が見られる場合や、医療機関外でのみ高血圧が確認される仮面高血圧の場合、家庭での血圧測定は重要です。
市販の血圧計には手首型と上腕型があり、医療施設では上腕型が好まれますが、自宅測定にはどちらのタイプも適しています。ただし、測定時間や測定器を置く高さなどによって血圧は変わるため、一貫した条件で測定することが大切です。
血圧測定時のポイント
- 起床後と就寝前の1日2回の測定が理想的です。
- 早朝高血圧のチェックのため、朝の測定は欠かせません。
- 起床してトイレを済ませた後、1-2分間座って安静にした状態で測定します。
- 血圧を測る前には、薬を飲まないでください。
- 2回測定し、その平均値を血圧の数値として記録します。
- 測定時には腕を心臓の高さに合わせてください。
高血圧の診断基準
日本高血圧学会によると、高血圧の診断は以下の基準に基づいて行われます。医療機関での測定では、収縮期血圧(最大血圧)が140mmHg以上、または拡張期血圧(最小血圧)が90mmHg以上であれば高血圧と診断されます。ご自宅での血圧測定には、医療機関の測定よりも低い基準が適用されます。
成人における血圧値の
分類(mmHg)
| 分類 | 診察室血圧 | 家庭血圧 | ||
| 収縮期血圧 | 拡張期血圧 | 収縮期血圧 | 拡張期血圧 | |
| 正常血圧 | <120 かつ <80 | <115 かつ <75 | ||
|---|---|---|---|---|
| 正常高値血圧 | 120-129 かつ <80 | 115-124 かつ <75 | ||
| 高値血圧 | 130-139 かつ/または 80-89 | 125-134 かつ/または 75-84 | ||
| I度高血圧 | 140-159 かつ/または 90-99 | 135-144 かつ/または 85-89 | ||
| II度高血圧 | 160-179 かつ/または 100-109 | 145-159 かつ/または 90-99 | ||
| III度高血圧 | ≧180 かつ/または ≧110 | ≧160 かつ/または ≧100 | ||
| (孤立性)収縮期高血圧 | ≧140 かつ <90 | ≧135 かつ <85 | ||
日本高血圧学会高血圧治療ガイドライン作成委員会(編).高血圧治療ガイドライン2019.ライフサイエンス出版:東京,p18, 2019.
高血圧の治療
生活習慣の改善
塩分制限
かつて日本人の1日の塩分摂取量は約20gにも及び、脳卒中の発生率は現在の10倍でした。国の取り組みにより塩分摂取を減らす努力がなされ、昭和62年には1日あたり11.7gまで減少しました。しかし、最近ではインスタントラーメンやファーストフードの消費増加に伴い、塩分摂取量が再び上昇しています。理想的な塩分摂取量は1日7gとされており、食品に含まれる塩分が3gであることを考慮すると、調味料としての塩や醤油は1日4gまでとなります。塩分の制限はカロリー摂取量の削減にも繋がるため、肥満防止にも役立ちます。
アルコール
アルコールには心血管疾患に対して予防的な効果があるとされることがありますが、飲み過ぎは脳卒中のリスクを高めるとも指摘されています。適量の飲酒は一時的に血圧を下げる可能性がありますが、過度の飲酒は血圧を上昇させ、血管疾患の発生を促進する恐れがあります。また、多飲すると食事管理が疎かになりがちで、体重管理が難しくなり、結果として血圧が上がることもあります。適量のアルコール摂取は、日本酒では1合、ビールでは500mlまでとされています。
喫煙
タバコが血圧に直接的な影響を与えるわけではありませんが、動脈硬化を引き起こす非常に強いリスクファクターであることは確かです。血圧管理の主な目的は動脈硬化を防ぐことにあるため、タバコを使用していると血圧管理の努力が無駄になる可能性があります。
ストレス
多くの方がストレスと聞いて精神的な影響を思い浮かべるかもしれませんが、精神的ストレスが血圧に与える影響は明確に証明されていないものの、動脈硬化とは関連があるとされています。そのため、ストレスはできるだけ避けた方が良いでしょう。寒さは血圧を上昇させる要因とされ、特に高血圧の方にとって冬の気温変化はリスクがあると考えられています。そのため、寒いトイレや浴室などは特に注意が必要です。
運動
運動を定期的に行う人は、運動不足の人に比べて血圧が低い傾向にあります。運動療法は血圧を下げる効果が認められており、特に歩行、ランニング、水泳などの動的運動が推奨されます。筋トレのような静的な運動は血圧にあまり良くないとされ、強度の高い運動も同様に血圧を急激に上昇させるリスクがあるため、軽い運動が望ましいです。何よりも、運動は継続することが重要で、毎日行うことが理想的です。
体重制限
現在の標準体重は、身長(メートル単位)の2乗に22を乗じた数値で算出されます。この22という係数は、病気になるリスクが最も低いとされる研究に基づいています。標準体重を20%以上上回る場合は肥満と定義されますが、標準体重に近い場合でも、内臓脂肪が多い人は健康リスクがあるため注意が必要です。BMI(Body Mass Index)は体重(キログラム)を身長(メートル)の2乗で割った値で、理想的なBMIは22です。BMIが25を超えると生活習慣病のリスクが2倍以上になるとされ、肥満の人は約4kgの減量で血圧を下げる効果が見込まれ、血圧薬の使用量を減らすことができると言われています。
薬物療法
高血圧治療には、以下のような異なる作用機序を持つ薬物が使用されます。
血管拡張薬
血管の拡張を促進し、血流の抵抗を減少させて血圧を下げます。
利尿剤
尿の生成を促し、体内の血液量を減少させることで血圧を下げます。
神経遮断薬
心臓への刺激を抑制し、血管の緊張を緩和して血圧を下げます。
レニン・アンギオテンシン系薬
血圧を上昇させるホルモンの作用を抑え、血管の拡張や利尿作用を通じて血圧を下げます。
当院の高血圧治療
循環器専門医による高血圧治療
一言で高血圧といっても、合併する病気や使用する薬によって最適な治療は変わります。 当院では循環器専門医が治療ガイドラインに則り、患者さん一人一人にあった適切な治療をいたします。
血圧測定以外の専門的な検査も行えます
当院では循環器専門医・臨床検査技師が在籍しているため、血圧測定だけでなく合併症の評価も専門的に行うことが出来ます。
Web予約でスムーズに高血圧治療が受けられます!
当院はWeb予約システムを導入しているため、24時間Web予約が可能です。 おおよそ待ち時間30分以内に高血圧の診療を受けることが可能です。










